Корешковый синдром: симптомы и лечение
Боль в спине хорошо знакома любому человеку. Самое обидное, что, казалось бы, кость болеть не может! Однако источников боли много: это может быть как мышечная боль, так и негативное воздействие на нервные окончания, которое оказывают грыжи, протрузии и прочие дегенеративные процессы в позвоночнике.
Корешковый синдром, или радикулит, – заболевание, при котором боль идет от нерва, на который оказывает влияние пораженный сегмент позвоночника. В зависимости от отдела позвоночника местный болевой синдром может сопровождаться мигренями, онемением кожи, языка, атрофией мышц, отечностью, нарушением работы конечностей.
Чаще всего причина кроется в сужении артерии, снабжающей нерв питанием из кровотока. Кислородное голодание вызывает воспалительный процесс в окружающих тканях, что сопровождается болью.
Причины корешкового синдрома
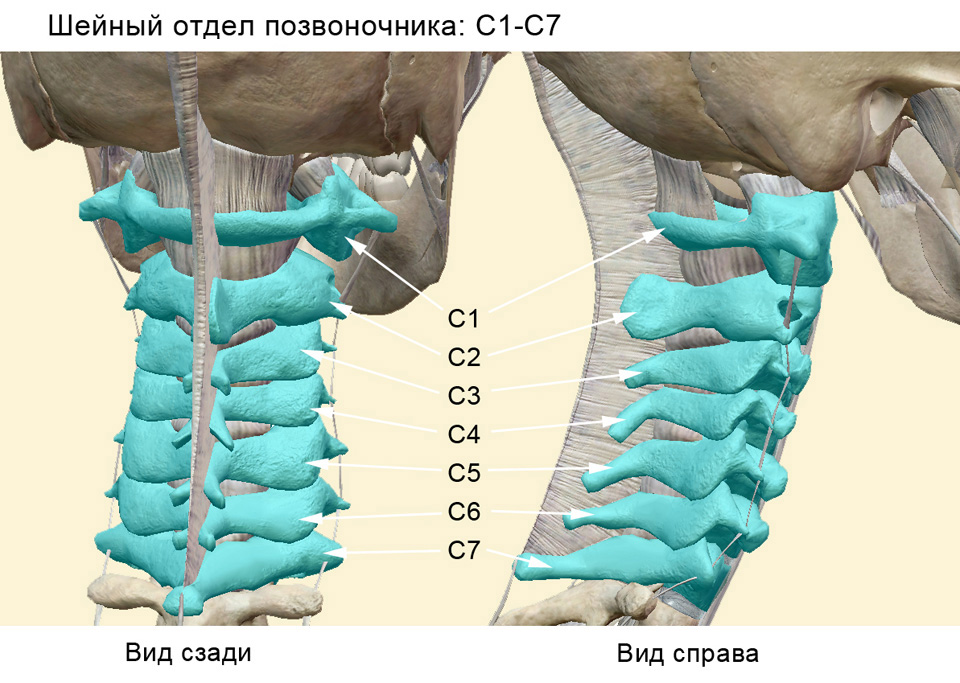
Шейный отдел позвоночника несет очень серьезную нагрузку: маленькие шейные позвонки обеспечивают движение и удерживание на весу головы.
При плохом обращении, недостаточном питании и ритмических движениях межпозвоночные диски ссыхаются, деформируются, что приводит к протрузиям, грыжам, остеофитам. Такие новообразования вызывают более трети защемлений.
Лечение
В зависимости от возраста, причин, имеющихся хронических заболеваний лечение проводится индивидуально, однако основывается на общей схеме.
На первом этапе показано медикаментозное лечение для снятия воспаления в тканях, окружающих защемленный нерв. Чаще всего для этого применяются препараты на основе мелоксикама в таблетированной или инъекционной форме (Мелоксикалм*, Мовалис*).
Также противовоспалительная терапия сопровождается приемом миорелаксантов, направленных на снятие мышечного спазма в пораженной зоне (Мидокалм*), а также витаминов группы В, показанных при неврологических заболеваниях (Мильгамма*). Для снятия боли на начальном этапе применяются разнообразные обезболивающие в форме таблеток, уколов, блокад, мазей (Кеторол, Новокаин, Диклофенак*), может быть показан постельным режим, ограничивающий подвижность в пораженной зоне.
На следующем этапе применяется физиотерапия: электрофорез, лазер, ультразвук помогают снять отек и воспаление мышц, прилегающих к поврежденному нерву.
На этом этапе крайне рекомендован лечебный массаж или мануальная терапия.
После снятия боли обязательно следует уделить внимание лечебной физкультуре, спорту и кинезитерапии. Спортивные нагрузки назначаются тренером лечебной физкультуры под наблюдением врача-невролога.
В самых тяжелых случаях, например при множественных грыжах, проводится оперативное лечение.
Внимание!
Целесообразность применения того или иного лечения определяет врач-терапевт или невролог! *Имеются противопоказания. Перед применением обратитесь за консультацией к врачу.
С1–С2 – поражение нервных отростков в этих позвонках влечет за собой постоянную боль и онемение в затылке и теменной части головы. Характерно провисание подбородка из-за слабости мышц этого участка.
С3 – нервы, выходящие в районе этого позвонка, связаны с правой и левой сторонами шеи. Болит и немеет шея с той стороны, где есть защемление. Могут быть проблемы с подвижностью языка.
С4 – нервные отростки из этого отдела проходят к лопаткам и ключицам. Болезненность и онемение в этих областях часто отдает в сердце. Для уточнения диагноза надо сделать ЭКГ.
С5 – нервы от этого позвонка связаны с мышцами рук. Боль и онемение наблюдаются от шеи до локтя с внутренней стороны руки.
С6 – защемление нерва в этой области распространяет боль от лопатки по всей внутренней стороне руки до большого пальца ладони, который часто немеет. Слабеют бицепсы, рука ограничена в движении.
С7 – корешковая боль от этого позвонка продолжается по внешней стороне руки до мизинца и безымянного пальца. Трудно поднять и согнуть руку в локте.